Abstracto
El Alzheimer es una enfermedad devastadora cuya incidencia es claramente en aumento en Estados Unidos. Afortunadamente, se están gastando actualmente un número significativo de fondos para la investigación para tratar de entender las causas de la enfermedad de Alzheimer. ApoE-4, un alelo particular de la apolipoproteína apoE, es un factor de riesgo conocido. Desde apoE juega un papel fundamental en el transporte de colesterol y grasas en el cerebro, que puede ser la hipótesis de que la falta de grasa y colesterol en el cerebro juegan un papel crítico en el proceso de la enfermedad. En un reciente estudio notable, se encontró que los pacientes de Alzheimer tienen solamente 1/6 de la concentración de ácidos grasos libres en el líquido cefalorraquídeo en comparación con los individuos sin la enfermedad de Alzheimer. En paralelo, se está haciendo muy claro que el colesterol es un fenómeno generalizado en el cerebro, y que juega un papel fundamental tanto en el transporte de los nervios de la sinapsis y en el mantenimiento de la salud de las fibras nerviosas recubrimiento vaina de mielina. Un (cetogénica) dieta muy alta en grasas se ha encontrado para mejorar la capacidad cognitiva en pacientes con Alzheimer. Estas y otras observaciones se describen a continuación me llevan a la conclusión de que tanto una dieta baja en grasa y aumento estatina tratamiento susceptibilidad a la enfermedad de Alzheimer,
1. Introducción
El Alzheimer es una enfermedad devastadora que quita el poco a poco la mente durante un período de décadas. Comienza como lagunas de memoria impares pero entonces constantemente erosiona su vida hasta el punto en atención las veinticuatro horas del día es la única opción. Con Alzheimer grave, se puede pasear fácilmente y perderse, y puede que ni siquiera reconocer su propia hija. Alzheimer era una enfermedad poco conocida antes de 1960, pero hoy en día amenaza con descarrilar por completo el sistema de salud en los Estados Unidos.
Actualmente, más de 5 millones de personas en Estados Unidos tienen la enfermedad de Alzheimer. En promedio, una persona mayor de 65 años con costos de Alzheimer tres veces más por el cuidado de la salud como uno sin Alzheimer. Más alarmante, la incidencia de la enfermedad de Alzheimer está en aumento. El Dr. Murray Waldman ha estudiado la comparación de los datos epidemiológicos Alzheimer con fracturas de fémur, mirando hacia atrás en los últimos cincuenta años. De manera alarmante, se ha encontrado que, mientras que la incidencia de fracturas de fémur (otra condición que por lo general aumenta con la edad) ha subido solamente a una tasa lineal, el aumento de la incidencia de la enfermedad de Alzheimer ha aumentado exponencialmente, entre 1960 y 2010 la epidemia de Alzheimer. Sólo entre 2000 y 2006, las muertes de Alzheimer de Estados Unidos aumentaron en un 47%, mientras que, por comparación, las muertes por enfermedades del corazón, cáncer de mama, cáncer de próstata, y los accidentes cerebrovasculares combinados disminuyeron en un 11%. Este aumento va mucho más allá de las personas que viven más tiempo: para las personas mayores de 85 años, el porcentaje que murió de rosa de Alzheimer en un 30% entre 2000 y 2005. Por último, es probable que estos son subestimaciones, ya que muchas personas que sufren de la enfermedad de Alzheimer en última instancia mueren de otra cosa. Es probable que tenga un amigo o un pariente cercano que sufre de la enfermedad de Alzheimer.
Algo en nuestro estilo de vida actual es cada vez mayor la probabilidad de que vamos a sucumbir a la enfermedad de Alzheimer. Mi creencia es que dos de los principales contribuyentes son nuestra obsesión actual con una dieta baja en grasa, combinado con el uso cada vez mayor de los medicamentos con estatinas. He sostenido en otro lugar que la dieta baja en grasa puede ser un factor importante en el aumento alarmante en el autismo y el TDAH en los niños. También he argumentado que la epidemia de la obesidad y el síndrome metabólico asociado se pueden remontar a la dieta excesiva baja en grasa. Las estatinas son probablemente contribuyendo a un aumento en muchos problemas de salud graves, además de la enfermedad de Alzheimer, tales como sepsis, insuficiencia cardíaca, daño fetal y cáncer, como he argumentado aquí. Creo que las tendencias sólo empeorarán en el futuro, a menos que alteren sustancialmente nuestra visión actual de “vida saludable”.
Las ideas desarrolladas en este ensayo son el resultado de una extensa investigación en línea que lleva a cabo para tratar de entender el proceso por el cual se desarrolla la enfermedad de Alzheimer. Afortunadamente, una gran cantidad de dinero de la investigación está siendo gastado en la enfermedad de Alzheimer, pero una causa claramente articulada sigue siendo difícil de alcanzar. Sin embargo, muchos clientes potenciales interesantes son recién salido de la prensa, y las piezas del rompecabezas comienzan a ensamblarse en una historia coherente. Los investigadores están descubriendo sólo recientemente que tanto la grasa y el colesterol son gravemente deficiente en el cerebro de Alzheimer. Resulta que la grasa y el colesterol son los dos nutrientes vitales en el cerebro. El cerebro contiene sólo el 2% de la masa del cuerpo, pero el 25% del colesterol total. El colesterol es esencial tanto en la transmisión de señales nerviosas y en la lucha contra las infecciones.
Una pieza crucial del rompecabezas es un marcador genético que predispone a la enfermedad de Alzheimer, denominado “apoE-4”. ApoE desempeña un papel fundamental en el transporte de grasas y colesterol. Actualmente hay cinco variantes distintas conocidas de apoE (denominada correctamente “alelos”), con los que la etiqueta “2”, “3” y “4” es el más prevalente. ApoE-2 se ha demostrado que proporcionar una cierta protección contra la enfermedad de Alzheimer; apoE-3 es el más común alelo “default”, y apoE-4, presente en el 13-15% de la población, es el alelo que se asocia con un mayor riesgo para la enfermedad de Alzheimer. Una persona con apoE-4 alelo heredado de ambos a su madre ya su padre tiene hasta veinte veces mayor probabilidad de desarrollar la enfermedad de Alzheimer. Sin embargo, sólo alrededor del 5% de las personas con enfermedad de Alzheimer en realidad tienen el alelo ApoE-4, por lo que es evidente que hay algo más en juego para el resto de ellos. Sin embargo, la comprensión de muchos papeles de apoE en el cuerpo es un paso clave que conduce a mi teoría bajo en grasa/estatina propuesto.
2. Antecedentes: Biología Cerebro 101
Aunque he tratado de escribir este ensayo de una manera que sea accesible para los no expertos, todavía será útil para que se familiarice primero con el conocimiento básico de la estructura del cerebro y las funciones desempeñadas por los diferentes tipos de células en el cerebro.
Al nivel más simple, el cerebro puede ser caracterizado como que consta de dos componentes principales: la materia gris y la materia blanca. La materia gris comprende los cuerpos de las neuronas, incluyendo el núcleo de la célula, y la materia blanca contiene la miríada de “cables” que conectan cada neurona a cada otra neurona se comunica con. Los cables se conocen como “axones” y pueden ser bastante largo, de conexión, por ejemplo, las neuronas en la corteza frontal (por encima de los ojos) con otras neuronas de profundidad en el interior del cerebro que se trate con la memoria y el movimiento. Los axones se darán cuenta de manera prominente en las discusiones siguientes, debido a que están revestidas con una sustancia grasa llamada la vaina de mielina, y esta capa aislante se sabe que es defectuosa en la enfermedad de Alzheimer. Las neuronas captan las señales transmitidas a través de los axones en momentos conocidos como sinapsis. Aquí, el mensaje debe ser transmitido desde una neurona a otra, y varios neurotransmisores tales como dopamina y GABA ejerce excitatorio o influencias inhibidoras en intensidad de señal. En adidtion a un solo axón, las neuronas tienen típicamente varias fibras nerviosas mucho más cortas llamadas dendritas, cuyo trabajo consiste en recibir señales entrantes de diversas fuentes. En un punto dado en el tiempo, las señales recibidas de múltiples fuentes se integran en el cuerpo celular y se toma una decisión en cuanto a si la intensidad de señal acumulado es superior al umbral, en cuyo caso la neurona responde por el disparo de una secuencia de impulsos eléctricos, que son luego se transmite a través del axón a un destino lejano, posiblemente. y varios neurotransmisores tales como dopamina y GABA ejercen excitatorio o influencias inhibidoras en intensidad de señal. En adidtion a un solo axón, las neuronas tienen típicamente varias fibras nerviosas mucho más cortas llamadas dendritas, cuyo trabajo consiste en recibir señales entrantes de diversas fuentes. En un punto dado en el tiempo, las señales recibidas de múltiples fuentes se integran en el cuerpo celular y se toma una decisión en cuanto a si la intensidad de señal acumulado es superior al umbral, en cuyo caso la neurona responde por el disparo de una secuencia de impulsos eléctricos, que son luego se transmite a través del axón a un destino lejano, posiblemente. Y varios neurotransmisores tales como dopamina y GABA ejercen excitatorio o influencias inhibidoras en intensidad de señal. En adidtion a un solo axón, las neuronas tienen típicamente varias fibras nerviosas mucho más cortas llamadas dendritas, cuyo trabajo consiste en recibir señales entrantes de diversas fuentes. En un punto dado en el tiempo, las señales recibidas de múltiples fuentes se integran en el cuerpo celular y se toma una decisión en cuanto a si la intensidad de señal acumulado es superior al umbral, en cuyo caso la neurona responde por el disparo de una secuencia de impulsos eléctricos, que son luego se transmite a través del axón a un destino lejano, posiblemente.
Además de las neuronas, el cerebro también contiene un gran número de células “ayudantes” llamadas células gliales, que se ocupan de la alimentación y el cuidado de las neuronas. Hay tres tipos principales de células gliales jugarán un papel importante en nuestra discusión posterior: la microglía, los astrocitos, oligodendrocitos y los. La microglía son el equivalente de las células blancas de la sangre en el resto del cuerpo. Se ocupan de combatir agentes infecciosos como bacterias y virus, y también controla la salud de las neuronas, la toma de decisiones, de vida o muerte: la programación de una neurona particular para la apoptosis (auto-destrucción intencional) si parece no funcionar correctamente allá de la esperanza de recuperación, o está infectado con un organismo que es demasiado peligroso dejar que florezca.
Los astrocitos figura muy prominente en nuestra historia a continuación. Que anidan en contra de las neuronas y son responsables de asegurar un suministro adecuado de nutrientes. Los estudios sobre cultivos de neuronas de los sistemas nerviosos centrales de roedores han demostrado que las neuronas dependen de astrocitos para su abastecimiento de colesterol. Las neuronas necesitan críticamente colesterol, tanto en la sinapsis y en la vaina de mielina, con el fin de transmitir con éxito sus señales, y también como una primera línea de defensa contra los microbios invasores. El colesterol es tan importante para el cerebro que los astrocitos son capaces de sintetizarla a partir de ingredientes básicos, una habilidad que no se encuentra en la mayoría de tipos de células. También suministran las neuronas con ácidos grasos,
El tercer tipo de célula glial es el oligodendrocito. Estas células se especializan en asegurarse de la vaina de mielina es saludable. Oligodentrocytes sintetizan un ácido especial que contiene azufre graso, conocido como sulfatida, de otros ácidos grasos suministrados a ellos por el líquido cefalorraquídeo. Sulfatide ha demostrado ser esencial para el mantenimiento de la vaina de mielina. Los niños que nacen con un defecto en la capacidad de metabolizar sulfátida sufren de desmielinización progresiva y rápida pérdida de funciones motoras y cognitivas, lo que resulta en una muerte temprana antes de los 5 años. El agotamiento de sulfatida es una caracterización muy conocida de la enfermedad de Alzheimer, incluso en las primeras etapas antes de que se ha manifestado como el deterioro cognitivo. Y ApoE se ha demostrado que desempeñan un papel crucial en el mantenimiento de sulfatida. A lo largo de la vida de una persona, la vaina de mielina tiene que ser constantemente mantenido y reparado. Esto es algo que los investigadores sólo están empezando a apreciar, pero dos propiedades relacionadas de la enfermedad de Alzheimer son pobres vaina de mielina de calidad junto a una concentración reducida drásticamente de los ácidos grasos y colesterol en el líquido cefalorraquídeo.
3. El colesterol y manejo de los lípidos
Además de un poco de conocimiento sobre el cerebro, también tendrá que saber algo acerca de los procesos que proporcionan las grasas y el colesterol a todos los tejidos del cuerpo, con un enfoque especial en el cerebro. La mayoría de tipos de células pueden utilizar cualquiera de las grasas y la glucosa (un azúcar simple derivado de hidratos de carbono) como fuente de combustible para satisfacer sus necesidades de energía. Sin embargo, el cerebro es la gran excepción a esta regla. Todas las células del cerebro, tanto las neuronas y las células gliales, son incapaces de utilizar las grasas como combustible. Esto es probablemente porque las grasas son demasiado valiosos para el cerebro. La vaina de mielina requiere un suministro constante de grasa de alta calidad para aislar y proteger los axones cerrados. Dado que el cerebro necesita sus grasas para sobrevivir a largo plazo, es de suma importancia para protegerlas de la oxidación (por la exposición a oxígeno) y del ataque de los microbios invasores.
Grasas vienen en todo tipo de formas y tamaños. Una dimensión es el grado de saturación, que se refiere cuántos dobles enlaces que poseen, con las grasas saturadas poseer ninguna, grasas monoinsaturadas que tiene sólo una, y las grasas poliinsaturadas que tiene dos o más. Oxygen rompe el enlace doble y que sale de la grasa oxidada, lo que es problemático para el cerebro. Las grasas poliinsaturadas son, pues, los más vulnerables a la exposición al oxígeno, debido a las múltiples dobles enlaces.
Las grasas se digieren en el intestino y se liberan en el torrente sanguíneo en forma de una pelota relativamente grande con una capa protectora de proteína, llamado un quilomicrones. El quilomicrones puede proporcionar directamente combustible a muchos tipos de células, pero también puede ser enviado al hígado, donde las grasas contenidas se clasifican y se redistribuyen en partículas mucho más pequeñas, que también contienen cantidades sustanciales de colesterol. Estas partículas se denominan “lipoproteínas”, (en adelante, LPP de) debido a que contienen proteína en la cáscara esférica y los lípidos (grasas) en el interior. Si usted ha tenido su colesterol mide, de lo que has oído hablar de LDL (de baja densidad LPP) y HDL (de alta densidad LPP). Si cree que se trata de dos diferentes tipos de colesterol, que sería un error. Son sólo dos tipos diferentes de recipientes para el colesterol y las grasas que sirven a diferentes funciones en el cuerpo. En realidad, hay varios otros LPP de, por ejemplo, VLDL (muy baja) y IDL (intermedio), como se muestra en el diagrama adjunto. 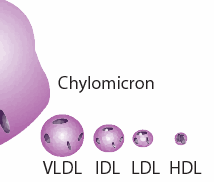 En este ensayo me referiré a ellos colectivamente como el XDS de. Como si esto fuera poco confuso, hay también otro XDS único que se encuentra sólo en el líquido cefalorraquídeo, que abastece las necesidades nutricionales del cerebro y el sistema nervioso. Éste no parecen tener un nombre todavía, pero voy a llamarlo “B-HDL,” porque es como HDL en términos de su tamaño, y “B” es para “cerebro”
En este ensayo me referiré a ellos colectivamente como el XDS de. Como si esto fuera poco confuso, hay también otro XDS único que se encuentra sólo en el líquido cefalorraquídeo, que abastece las necesidades nutricionales del cerebro y el sistema nervioso. Éste no parecen tener un nombre todavía, pero voy a llamarlo “B-HDL,” porque es como HDL en términos de su tamaño, y “B” es para “cerebro”
Un punto importante sobre todo el XDL de es que contienen claramente diferentes composiciones, y cada uno está dirigido (programado) para tejidos específicos. Un conjunto de proteínas llamadas “apolipoproteínas” o, equivalentemente, “apoproteínas” (“de apo” para abreviar) se destacan en las controlando quién 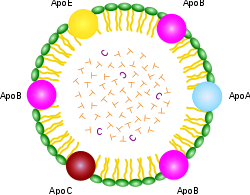 obtiene qué. Como se puede ver en el esquema de la quilomicrones muestra a la derecha, que contiene un arco iris de diferentes de apo para todas las aplicaciones imaginables. Pero los XDL de son mucho más específica, la que contiene HDL “A”, el LDL que contiene “B”, VLDL contiene “B” y “C”, y IDL que contiene sólo la letra “E” Los de apo tienen propiedades de unión especiales que permiten que el contenido de lípidos para ser transportados a través de las membranas celulares de modo que la célula puede tener acceso a las grasas y choleseterol contenidos en el interior.
obtiene qué. Como se puede ver en el esquema de la quilomicrones muestra a la derecha, que contiene un arco iris de diferentes de apo para todas las aplicaciones imaginables. Pero los XDL de son mucho más específica, la que contiene HDL “A”, el LDL que contiene “B”, VLDL contiene “B” y “C”, y IDL que contiene sólo la letra “E” Los de apo tienen propiedades de unión especiales que permiten que el contenido de lípidos para ser transportados a través de las membranas celulares de modo que la célula puede tener acceso a las grasas y choleseterol contenidos en el interior.
La única apo que es motivo de preocupación para nosotros en el contexto de este ensayo es la apoE. ApoE es muy importante para nuestra historia debido a su conocida relación con la enfermedad de Alzheimer. ApoE es una proteína, es decir, la secuencia de aminoácidos, y su composición específica es dictada por una secuencia de ADN correspondiente en un gen que codifica la proteína. Ciertas alteraciones en el código de plomo ADN a defectos en la capacidad de la proteína transcrita para llevar a cabo sus funciones biológicas. ApoE-4, alelo asociado con un mayor riesgo para la enfermedad de Alzheimer, es de suponer incapaz de realizar sus tareas de forma más eficiente los otros alelos. Mediante la comprensión de lo apoE hace, será mejor que podemos inferir cómo las consecuencias de hacerlo mal podría afectar el cerebro, y luego observar experimentalmente si las características del cerebro de Alzheimer son consistentes con las funciones desempeñadas por apoE.
Un fuerte indicio acerca de los roles de apoE se puede deducir de donde se encuentra. Como he mencionado anteriormente, es la única apo tanto en B-HDL en el líquido cefalorraquídeo y IDL en el suero sanguíneo. Sólo determinados tipos de células pueden sintetizar, los dos más importantes de los cuales para nuestros propósitos son el hígado y los astrocitos en el cerebro. Así, los astrocitos proporcionan el vínculo entre la sangre y el líquido cefalorraquídeo. Ellos pueden marcar el comienzo lípidos y el colesterol a través de la barrera sangre-cerebro, a través de la tecla especial que es apoE.
Resulta que, aunque apoE no se encuentra en LDL, no se unen a LDL, y esto significa que los astrocitos pueden desbloquear la clave de LDL de la misma manera que puedan tener acceso a IDL, y por lo tanto el contenido de ácido de colesterol y ácidos grasos de LDL son accesibles a los astrocitos, así, siempre y cuando apoE está funcionando correctamente. Los astrocitos remodelar y volver a empaquetar los lípidos y los liberan en el fluido cerebospinal, tanto como B-HDL y los ácidos grasos simplemente como libres, disponibles para su absorción por todas las partes del cerebro y sistema nervioso.
Uno de los pasos críticos forjado está para convertir las grasas en tipos que son más atractivos para el cerebro. Para comprender este proceso que necesita saber sobre otra dimensión de las grasas, además de su grado de saturación, que es su longitud total. Las grasas tienen una cadena de átomos de carbono unidos como su columna vertebral, y el número total de carbonos en una grasa particular, la caracteriza longitud tan corta, media o larga. El cerebro funciona mejor cuando las grasas constituyentes son largos, y, de hecho, los astrocitos son capaces de tomar en grasas de cadena corta y reorganizarlos para que las grasas de cadena más larga.
Una dimensión final de las grasas que juega un papel es donde el primer doble enlace está situado en una grasa poliinsaturada, que distingue omega-3 a partir de grasas omega-6 (posición 3, la posición 6). Las grasas omega-3 son muy comunes en el cerebro. Ciertos las de las grasas omega-3 y omega-6 son esenciales ácidos grasos, en que el cuerpo humano es incapaz de sintetizar ellos, y por lo tanto depende de su suministro de la dieta. Es por esto que se afirma que el pescado “te hace inteligente”: porque los peces de agua fría es la mejor fuente de ácidos grasos omega-3 los ácidos grasos esenciales.
Ahora quiero volver al tema de la XDS de. Es un viaje peligroso desde el hígado hasta el cerebro, ya que tanto el oxígeno y los microbios se encuentran en abundancia en el torrente sanguíneo. Cáscara protectora de la XDL contiene tanto de LPP y no esterificado colesterol, así como la apo firma que controla el cual las células pueden recibir el contenido, como se muestra en el esquema adjunto. 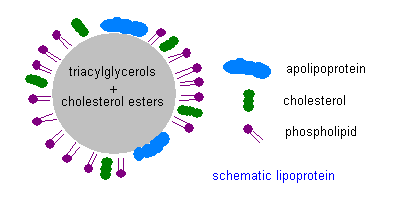 Los contenidos internos están esterificados colesterol y ácidos grasos, junto con ciertos antioxidantes que convenientemente están siendo transportadas a las células empaquetadas en el mismo buque de carga. La esterificación es una técnica para hacer que las grasas y el colesterol inerte, que ayuda a proteger contra la oxidación. Tener los antioxidantes (como la vitamina E y la coenzima Q10) a lo largo para el paseo también es conveniente, ya que ellos también protegen contra la oxidación. El colesterol contenido en la carcasa, sin embargo, es intencionalmente no esterificado, lo que significa que está activo. Una de sus funciones que hay que proteger contra bacterias y virus invasivos. El colesterol es la primera línea de defensa contra estos microbios, ya que alertará a los glóbulos blancos para atacar siempre que encuentre patógenos peligrosos. También se ha propuesto que el colesterol en el caparazón de la XDL sí mismo actúa como un antioxidante.
Los contenidos internos están esterificados colesterol y ácidos grasos, junto con ciertos antioxidantes que convenientemente están siendo transportadas a las células empaquetadas en el mismo buque de carga. La esterificación es una técnica para hacer que las grasas y el colesterol inerte, que ayuda a proteger contra la oxidación. Tener los antioxidantes (como la vitamina E y la coenzima Q10) a lo largo para el paseo también es conveniente, ya que ellos también protegen contra la oxidación. El colesterol contenido en la carcasa, sin embargo, es intencionalmente no esterificado, lo que significa que está activo. Una de sus funciones que hay que proteger contra bacterias y virus invasivos. El colesterol es la primera línea de defensa contra estos microbios, ya que alertará a los glóbulos blancos para atacar siempre que encuentre patógenos peligrosos. También se ha propuesto que el colesterol en el caparazón de la XDL sí mismo actúa como un antioxidante.
de HDL se agotan en su mayoría del contenido de lípidos y colesterol, y que tienen la tarea de devolver la cáscara vacía de vuelta al hígado. Una vez allí, el colesterol se encargó de nuevo para entrar en el sistema digestivo, como parte de la bilis, que es producido por la vesícula biliar para ayudar a digerir las grasas ingeridas. Pero el cuerpo es muy cuidadoso para conservar el colesterol, por lo que el 90% de ella se recicla desde el intestino al torrente sanguíneo, contenida en el quilomicrones que comenzó nuestra historia acerca de las grasas.
En resumen, la gestión de la distribución de las grasas y el colesterol a las células del cuerpo es un proceso complejo, cuidadosamente orquestada para asegurar que van a tener un viaje seguro a su destino. Peligros acechan en el torrente sanguíneo, principalmente en la forma de oxígeno y los microbios invasores. El cuerpo considera el colesterol a ser una carga preciosa, y es muy cuidadoso para conservarla, mediante el reciclaje desde el intestino al hígado, para ser repartida entre los XDS de que entregará el colesterol y las grasas de los tejidos que dependen de ellos, más especialmente el cerebro y el sistema nervioso.
4. La relación entre el colesterol y la enfermedad de Alzheimer
A través de estudios retrospectivos, la industria de estatina ha tenido mucho éxito en el juego de pretender que los beneficios derivados de colesterol alto son en realidad debido a las estatinas, como lo he descrito en detalle en un ensayo sobre la relación entre las estatinas y los daños en el feto, sepsis, cáncer, y la insuficiencia cardíaca. En el caso de la enfermedad de Alzheimer, que están jugando este juego a la inversa: que están culpando colesterol para un problema muy serio que creo que es en realidad causada por las estatinas.
La industria de la estatina ha mirado mucho y duro para la evidencia de que el colesterol alto puede ser un factor de riesgo para la enfermedad de Alzheimer. Se examinaron los niveles de colesterol para hombres y mujeres de todas las edades entre 50 y 100, mirando hacia atrás 30 o más años si fuera necesario, para ver si alguna vez hubo una correlación entre el colesterol alto y la enfermedad de Alzheimer. Sólo encontraron una relación estadísticamente significativa: los hombres que habían tenido niveles altos de colesterol en sus años 50 tenían una mayor susceptibilidad a la enfermedad de Alzheimer más tarde en la vida.
La industria de la estatina ha saltado en esta oportunidad dar a entender que el colesterol alto puede causar la enfermedad de Alzheimer, y, de hecho, han sido muy afortunado en que los reporteros han mordido el anzuelo y están promoviendo la idea de que, si se hace de colesterol muchos años está relacionada con el Alzheimer, a continuación, las estatinas podrían proteger de la enfermedad de Alzheimer. Afortunadamente, existen largas páginas web (colesterol no causa la enfermedad de Alzheimer) que han documentado la larga lista de razones por las que esta idea es absurda.
Los hombres que tienen niveles altos de colesterol en sus años 50 son el niño del cartel para el tratamiento con estatinas: todos los estudios que han demostrado un beneficio para las estatinas en la reducción del número de ataques cardíacos menores que participan los hombres en sus 50 años. Alta colesterol se correlaciona positivamente con la longevidad en personas mayores de 85 años de edad, y se ha demostrado que se asocia con una mejor función de la memoria y la reducción de la demencia. Lo contrario también es cierto: una correlación entre la caídalos niveles de colesterol y la enfermedad de Alzheimer. Como se discutirá más adelante, las personas con niveles de Alzheimer también han reducido de B-HDL, así como los niveles marcadamente reducidos de ácidos grasos, en el fluido cerbrospinal, es decir, el suministro empobrecida de colesterol y grasas a la vaina de mielina. Como hemos visto anteriormente, el suministro de ácidos grasos esenciales es como bloques de construcción para la sulfatida que se sintetiza por los oligodendrocitos para mantener la vaina de mielina saludable.
El estudio obvio que hay que hacer es a bin los hombres que tenían niveles altos de colesterol en sus años 50 en tres grupos: aquellos que nunca tomaron estatinas, los que tomaron dosis más pequeñas durante tiempos más cortos, y los que tomaron las dosis más grandes para tiempos más largos. Un estudio de este tipo no sería difícil de hacer; De hecho, sospecho algo así como lo que ya se ha hecho. Pero nunca se oirá al respecto porque la industria de estatina ha enterrado los resultados.
En un estudio de cohorte retrospectivo a muy largo plazo de los miembros del Programa de Atención Médica Permanente en el norte de California, los investigadores analizaron los datos de colesterol que se obtuvieron entre 1964 y 1973. Se estudiaron a casi diez mil personas que habían permanecido miembros de ese plan de salud en 1994, tras la publicación de los diagnósticos computarizados para pacientes externos de la demencia (tanto la enfermedad de Alzheimer y la demencia vascular). Los sujetos fueron entre 40 y 45 años de edad cuando se recogieron los datos de colesterol.
Los investigadores encontraron un resultado apenas estadísticamente significativa que las personas que fueron diagnosticados con la enfermedad de Alzheimer tenían el colesterol más alto en sus años 50 que el grupo control. El valor medio para los pacientes de Alzheimer fue 228,5, 224,1, frente a los controles.
La pregunta que todo el mundo debería estar preguntando es: para el grupo de Alzheimer, ¿cómo las personas que luego tomaron estatinas comparan con las personas que no lo hicieron? En subestimación extrema, los autores comentan improvisadamente en el medio de un párrafo: “Información sobre tratamientos hipolipemiantes, que han sido sugeridas para disminuir el riesgo de demencia, no estaban disponibles para este estudio.” Usted puede estar seguro de que, si no había ningún indicio de que las estatinas podrían haber ayudado, estos investigadores se les habría permitido el acceso a esos datos.
El artículo que se refieren a la ayuda, la referencia en (que es la referencia aquí) era muy débil. El resumen de ese artículo se repite aquí en su totalidad en el Apéndice. Pero la frase final lo resume así: “A más de un modesto papel de las estatinas en la prevención de la EA [enfermedad de Alzheimer] parece poco probable.” Esto es lo mejor que puede llegar a defender la posición de que las estatinas podrían proteger de la enfermedad de Alzheimer.
Una explicación intuitiva de por qué el colesterol alto a una temprana edad podría estar correlacionada con el riesgo de Alzheimer tiene que ver con la apoE-4. Las personas con ese alelo se sabe que tienen el colesterol alto temprano en la vida, y creo que esto es una estrategia de protección en la parte del cuerpo. El alelo ApoE-4 es probable defectuoso en la tarea de importación de colesterol en los astrocitos, y por lo tanto un aumento de la biodisponibilidad de colesterol en el suero sanguíneo ayudaría a compensar este déficit. Tomando una estatina sería la última cosa que una persona en esa situación querría hacer.
5. ¿Las estatinas causa la enfermedad de Alzheimer?
Hay una razón clara por las estatinas promoverían la enfermedad de Alzheimer. Ellos paralizar la capacidad del hígado para sintetizar el colesterol, y como consecuencia el nivel de LDL en la sangre se desploma. El colesterol desempeña un papel crucial en el cerebro, tanto en términos de permitir el transporte de señales a través de la sinapsis y en términos de fomentar el crecimiento de las neuronas a través del desarrollo saludable de la vaina de mielina. Sin embargo, la industria de la estatina cuenta con orgullo que las estatinas son eficaces a interferir con el colesterol de producción en el cerebro, así como en el hígado.
Yeon-Kyun Shin es un experto en el mecanismo físico de colesterol en la sinapsis para promover la transmisión de mensajes neuronales, y uno de los autores de referencia anteriormente. En una entrevista por un reportero Science Daily, Shin dijo: “Si se priva colesterol del cerebro, entonces usted afecta directamente la maquinaria que desencadena la liberación de neurotransmisores. Los neurotransmisores afectan a las funciones de procesamiento de datos y de memoria. En otras palabras – lo listo que eres y lo bien que recordar las cosas“.
Una reciente revisión de dos estudios controlados con placebo, doble ciego basados en la población grandes de las estatinas en personas con riesgo de demencia y enfermedad de Alzheimer mostró que las estatinas no tienen un efecto protector contra la enfermedad de Alzheimer. El autor principal del estudio, Bernadette McGuinness, fue citado por un reportero del diario de ciencia como diciendo: “A partir de estos ensayos, que contenía un gran número y fueron el estándar de oro -. parece que la administración de estatinas en la vejez a las personas en situación de riesgo de enfermedad vascular no previenen contra la demencia” Un investigador de la UCLA, Beatrice Golomb, cuando se le preguntó sobre los resultados, fue aún más negativa, diciendo: “en cuanto a las estatinas como medicinas preventivas, hay una serie de casos individuales en los informes de casos y series de casos en que la cognición es clara y reproducible afectado negativamente por las estatinas.” en la entrevista, Golomb comentó que varios ensayos aleatorizados han demostrado que las estatinas eran ya sea adversa o neutral hacia la cognición, pero ninguno ha demostrado una respuesta favorable.
Un efecto secundario común de las estatinas es la disfunción de la memoria. El Dr. Duane Graveline, cariñosamente conocido como “spacedoc” porque sirvió como médico a los astronautas, ha sido un firme defensor contra las estatinas en su página Web en la que está recogiendo evidencia de efectos secundarios estatina directamente de los usuarios de estatinas en todo el mundo. Fue llevado a este asalto a las estatinas, como consecuencia de su propia experiencia personal de la amnesia global transitoria, un episodio alarmante de pérdida de memoria total, que está convencido fue causado por los medicamentos con estatinas que estaba tomando en ese momento. Ahora ha completado tres libros que describen una colección diversa de los efectos secundarios de las estatinas condenatorias, el más famoso de los cuales es Lipitor: Ladrón de memoria.
Una segunda manera (además de su impacto directo sobre el colesterol) en la que las estatinas impacto probable enfermedad de Alzheimer es en su efecto negativo indirecto sobre el suministro de ácidos grasos y antioxidantes al cerebro. Es un hecho que las estatinas reducen drásticamente el nivel de LDL en el suero sanguíneo. Esta es su pretensión de fama. Es interesante, sin embargo, que tienen éxito en la reducción no sólo la cantidad de colesterol contenido en las partículas de LDL, sino más bien el actual número de partículas de LDL por completo. Esto significa que, además de ozono colesterol, reducen el suministro disponible para el cerebro de ambos ácidos y antixodiants grasos, que también se realizan en las partículas de LDL. Como hemos visto, los tres de estas sustancias son esenciales para el buen funcionamiento del cerebro.
I conjetura de que las razones de este efecto indirecto son de dos tipos: (1) hay colesterol inadecuada en la bilis a metabolizar las grasas de la dieta, y (2) la tasa de limitación de efecto sobre la producción de LDL es la capacidad de proporcionar colesterol adecuada en la cáscara para asegurar la supervivencia de los contenidos durante el transporte en la corriente sanguínea; es decir, para proteger el contenido de las bacterias y los virus de oxidación y merodeadores. Las personas que toman la más alta de 80 mg/dl dosis de estatinas a menudo terminan con niveles de LDL tan bajas como 40 mg/dl, muy por debajo incluso de los números más bajos observados de forma natural. Me estremezco al pensar en las posibles consecuencias a largo plazo de ese agotamiento severo en grasas, colesterol y antioxidantes.
Una tercera manera en la que las estatinas pueden promover la enfermedad de Alzheimer es por paralizar la capacidad de las células para sintetizar la coenzima Q10. La coenzima Q10 tiene la desgracia de compartir la misma vía metabólica como el colesterol. Las estatinas interfieren con un paso intermedio crucial sobre la vía a la síntesis de colesterol y la coenzima Q10. La coenzima Q10 es también conocido como “ubiquinona” porque parece a aparecer por todas partes en el metabolismo celular. Se encuentra tanto en la mitocondria y en los lisosomas, y su papel fundamental en ambos lugares es como un antioxidante. Los ésteres inertes de ambos colesterol y los ácidos grasos se hidrolizan y se activan en los lisosomas, y entonces liberados en el citoplasma. Coenzima Q10 consume un exceso de oxígeno para evitar que se hacer daño oxidativo, mientras que también la generación de energía en forma de ATP (trifosfato de adenosina, la moneda universal de energía en la biología).
La última forma en la que las estatinas deberían aumentar el riesgo de Alzheimer es a través de su efecto indirecto sobre la vitamina D. 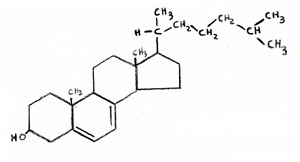 La vitamina D se sintetiza a partir del colesterol en la piel, tras la exposición a los rayos UV del sol. De hecho, la fórmula química de la vitamina D es casi indistinguible de la de colesterol, como se muestra en las dos figuras adjuntas (colesterol de la izquierda, la vitamina D a la derecha). Si los niveles de LDL se
La vitamina D se sintetiza a partir del colesterol en la piel, tras la exposición a los rayos UV del sol. De hecho, la fórmula química de la vitamina D es casi indistinguible de la de colesterol, como se muestra en las dos figuras adjuntas (colesterol de la izquierda, la vitamina D a la derecha). Si los niveles de LDL se 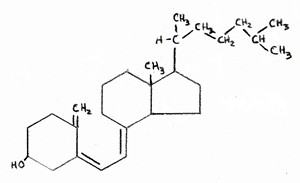 mantienen artificialmente bajos, entonces el cuerpo no será capaz de suministrar de nuevo cantidades adecuadas de colesterol para reponer las reservas en la piel una vez que se han agotado. Esto llevaría a una deficiencia de vitamina D, que es un problema generalizado en Estados Unidos.
mantienen artificialmente bajos, entonces el cuerpo no será capaz de suministrar de nuevo cantidades adecuadas de colesterol para reponer las reservas en la piel una vez que se han agotado. Esto llevaría a una deficiencia de vitamina D, que es un problema generalizado en Estados Unidos.
Es bien sabido que la vitamina D combate la infección. Para citar, “Los pacientes con infecciones graves como sepsis tienen una alta prevalencia de deficiencia de vitamina D y las altas tasas de mortalidad.” Como se explicará más adelante, un gran número de agentes infecciosos se ha demostrado que estar presente en forma anormal altas cantidades en el cerebro de Alzheimer pacientes.
El Dr. Grant ha argumentado recientemente que hay muchas líneas de evidencia que apunta a la idea de que la demencia está asociada con la deficiencia de vitamina D. Un argumento indirecto es que la deficiencia de vitamina D se asocia con muchas condiciones que a su vez conllevan mayores riesgos para la demencia, como la diabetes, la depresión, la osteoporosis y las enfermedades cardiovasculares. receptores de vitamina D son muy extendida en el cerebro, y es probable que desempeñan un papel allí en la lucha contra las infecciones. La vitamina D sin duda juega otros papeles vitales en el cerebro, así, con tanta fuerza sugerido por esta cita tomada a partir del resumen de: “Llegamos a la conclusión que hay una amplia evidencia biológica que sugieren un papel importante para la vitamina D en el desarrollo y función del cerebro.”
6. Los astrocitos, metabolismo de la glucosa y el oxígeno
El Alzheimer es claramente correlacionado con una deficiencia en el suministro de grasa y colesterol en el cerebro. IDL, cuando funciona correctamente, es realmente muy eficiente en el colesterol y el rendimiento grasa de la sangre a través de las membranas celulares, en comparación con LDL. Renuncia a su contenido mucho más fácilmente que los otros de apo. Y lo logra como consecuencia directa de la apoE. IDL (así como LDL) en la sangre entrega grasas y colesterol a los astrocitos en el cerebro, y por lo tanto los astrocitos pueden utilizar esta fuente externa en lugar de tener que producir estos mismos nutrientes. Sospecho que, de hecho, que los astrocitos sólo producen un suministro privado cuando la alimentación externa es insuficiente, y lo hacen de mala gana.
¿Por qué sería desventajoso para un astrocito para sintetizar sus propias grasas y colesterol? En mi opinión, la respuesta tiene que ver con el oxígeno. Un astrocito necesita una fuente de energía importante para sintetizar las grasas y colesterol, y esta energía se suministra normalmente por la glucosa de la sangre. Además, el producto final del metabolismo de la glucosa es la acetil-coenzima A, el precursor de ácidos grasos y colesterol. La glucosa puede ser consumido de manera muy eficiente en la mitocondria, las estructuras internas dentro del citoplasma de la célula, a través de aeróbicos procesos que requieren oxígeno. La glucosa se descompone para producir acetil-coenzima A como un producto final, así como ATP, la fuente de energía en todas las células.
Sin embargo, el oxígeno es tóxico para los lípidos (grasas), porque les oxida y los hace rancio. Los lípidos son frágiles si no encerrado en una cáscara protectora como IDL, HDL, o LDL. Una vez que están rancio que son susceptibles a la infección por agentes invasores como bacterias y virus. Así que un astrocito tratando de sintetizar un lípido tiene que ser muy cuidadoso para mantener el oxígeno a cabo, sin embargo, el oxígeno es necesario para el metabolismo eficiente de la glucosa, que proporcionará tanto el combustible (ATP) y las materias primas (acetil-coenzima A) de grasa y la síntesis de colesterol.
¿Qué hacer? Pues bien, resulta que hay una alternativa, aunque mucho menos eficiente, solución: para metabolizar la glucosa en condiciones anaerobias directamente en el citoplasma. Este proceso no depende de oxígeno (una gran ventaja), pero también produce sustancialmente menos ATP (sólo 6 ATP en contraste con 30 si la glucosa se metaboliza aeróbicamente en la mitocondria). El producto final de esta etapa anaeróbica es una sustancia llamada piruvato, que podría ser más futuro analizado para producir mucha más energía, pero este proceso no se puede acceder a todas las células, y resulta que los astrocitos necesitan ayuda para que esto suceda, que es donde la beta-amiloide entra en acción.
7. El papel crucial de la beta-amiloide
Beta-amiloide (también conocido como “Abeta”) es la sustancia que forma la famosa placa que se acumula en el cerebro de pacientes con Alzheimer. Se ha creído por muchos (pero no todos) en la comunidad de investigación que la beta-amiloide es el principal causa de la enfermedad de Alzheimer, y como consecuencia, los investigadores están buscando activamente fármacos que podrían destruirlo. Sin embargo, el amiloide-beta tiene la capacidad única de estimular la producción de una enzima, lactato deshidrogenasa, que promueve la descomposición de piruvato (el producto del metabolismo de la glucosa anaeróbico) en lactato, a través de un anaeróbico fermentación proceso, rejuvenecedor NAD + y que permite la producción más de una cantidad sustancial de ATP a través de glicólisis adicional.
El lactato, a su vez, puede ser utilizado como una fuente de energía por algunas células, y se ha establecido que las neuronas están en la lista corta de tipos de células que pueden metabolizar lactato. Así que conjetura de que el lactato es transportado desde el astrocito de una neurona vecina para mejorar su abastecimiento energético, reduciendo así su dependencia de la glucosa. También se sabe que apoE puede señalizar la producción de beta-amiloide, pero sólo bajo ciertas condiciones ambientales poco conocidos. Puedo sugerir los factores desencadenantes ambientales tienen que ver con la fabricación interna de grasas y colesterol en comparación con la extracción de estos nutrientes del suministro de sangre. Es decir, la beta-amiloide se produce como consecuencia del estrés oxidativo ambiental debido a un suministro inadecuado de las grasas y el colesterol de la sangre.
Además de ser utilizado como fuente de energía por descomponerse a lactato, piruvato también se puede utilizar como un bloque de construcción básico para sintetizar ácidos grasos. Así metabolismo de la glucosa anaeróbica, que produce piruvato, es una situación de ganancia de ganancia: (1) reduce significativamente el riesgo de exposición de los ácidos grasos a oxígeno, (2) que proporciona una fuente de combustible para las neuronas vecinas en la forma de lactato, y (3) que proporciona un bloque de construcción básico para síntesis de ácidos grasos. Pero depende de la beta-amiloide a trabajar.
Por lo tanto, en mi opinión (y en la vista de los demás beta-amiloide y enfermedad de Alzheimer), la beta-amiloide no es una causa de la enfermedad de Alzheimer, sino más bien un dispositivo de protección contra ella. El resumen de la referencia argumentando este punto de vista se reproduce íntegramente en el Apéndice. Varias variantes de un defecto genético asociado con la proteína precursora de amiloide (APP), se han identificado ahora la proteína de la que se deriva el amiloide-beta,. Un defecto en esta proteína, que se asocia con un mayor riesgo de aparición temprana de la enfermedad de Alzheimer, probablemente daría lugar a una disminución de la capacidad para sintetizar beta-amiloide, que luego se van al cerebro con un gran problema, ya que tanto el combustible y la construcción básica bloques para la síntesis de ácidos grasos estarían en corto suministro, mientras que el oxígeno trekking a través de la célula a la mitocondria se exponen cualquier grasas estaban siendo sintetizadas a la oxidación. La célula probable sería incapaz de mantenerse al día con la necesidad, y esto llevaría a una reducción en el número de ácidos grasos en el líquido cefalorraquídeo de Alzheimer, una característica bien establecida de la enfermedad de Alzheimer.
8. El papel del colesterol en el cerebro
El cerebro comprende sólo el 2% del peso total del cuerpo, sin embargo, contiene casi el 25% del colesterol total en el cuerpo. Se ha determinado que el factor limitante que permite el crecimiento de las sinapsis es la disponibilidad de colesterol, suministrado por los astrocitos. El colesterol juega un papel muy importante en la sinapsis, por la configuración de las dos membranas celulares en un ajuste apretado de modo que la señal puede saltar fácilmente a través de la sinapsis. Así colesterol inadecuada en la sinapsis se debilita la señal de entrada, y la grasa inadecuada revestimiento de la vaina de mielina se debilitará aún más y reducir la velocidad durante el transporte. Una neurona que no pueden enviar sus mensajes de una neurona es inútil, y que sólo tiene sentido para podar a la basura y recoger su contenido.
Las neuronas que están dañadas en la enfermedad de Alzheimer se encuentran en regiones específicas del cerebro asociada con la memoria y la planificación de alto nivel. Estas neuronas necesitan para transmitir señales de largas distancias entre el frontal y la corteza prefrontal y el hipocampo, que se encuentra en el cerebro medio. El transporte de estas señales depende de una conexión fuerte y apretado en la sinapsis, donde la señal se transfiere desde una neurona a otra, y una transmisión segura a través de la fibra nerviosa de largo, una parte de la materia blanca. La vaina de mielina que recubre la fibra nerviosa se compone principalmente de ácidos grasos, junto con una concentración sustancial de colesterol. Si no está bien aislado, la velocidad de transmisión de señal se ralentizará y la intensidad de la señal será severamente reducida. El colesterol es crucial para la mielina, así como para la sinapsis, como se ha demostrado dramáticamente a través de experimentos realizados en ratones genéticamente defectuosa por Gesine Saher et al. Estos ratones mutantes carecían de la capacidad de sintetizar el colesterol en oligodendrocitos formadoras de mielina. Tenían mielina gravemente perturbado en sus cerebros, y exhibieron la ataxia (movimientos musculares descoordinados) y el temblor. En resumen, los autores escribieron de manera inequívoca, “Esto demuestra que el colesterol es un componente indispensable de las membranas de mielina”.
En un estudio post-mortem comparando los pacientes de Alzheimer con un grupo de control sin Alzheimer, se encontró que los pacientes de Alzheimer habían cantidades de colesterol reducido significativamente, fosfolípidos (por ejemplo, B-HDL), y ácidos grasos libres en el líquido cefalorraquídeo que hicieron lo los controles. Esto era cierto independientemente de si los pacientes de Alzheimer se tipificaron como apoE-4. En otras palabras, las reducciones de estos nutrientes críticos en el fluido espinal están asociados con la enfermedad de Alzheimer, independientemente de si la reducción se debe a la apoE defectuosos. Las reducciones de los ácidos grasos eran alarmantes: 4,5 micromol/L en los pacientes de Alzheimer, en comparación con 28,0 micromol/L en el grupo de control. Esta es una reducción en más de un factor de 6 en la cantidad de ácido graso disponibles para reparar la vaina de mielina!
Las personas con las apoE-4 alelo tienden a tener niveles altos de colesterol en suero. La cuestión de si este nivel de colesterol alto podría ser un intento por parte del cuerpo para adaptarse a una pobre tasa de absorción de colesterol en el cerebro estaba dirigida por un equipo de investigadores en 1998. Se estudiaron 444 hombres de entre 70 y 89 años de edad en el momento, para los que no existían registros extensos de los niveles de colesterol que datan de hace varias décadas. Más significativamente, los niveles de colesterol bajaron de los hombres que desarrollaron la enfermedad de Alzheimer antes de que sus síntomas de Alzheimer muestran. Los autores sugirieron que su colesterol alto podría haber sido un mecanismo de protección contra el Alzheimer.
Uno podría preguntarse por qué sus niveles de colesterol cayeron. No había ninguna mención de las estatinas en el artículo, pero las estatinas sin duda sería una manera eficaz de reducir los niveles de colesterol. La industria de la estatina gustaría que la gente a creer que el colesterol alto es un factor de riesgo para la enfermedad de Alzheimer, y son bastante contentos de que el colesterol alto temprano en la vida se correlaciona con mucho más tarde de Alzheimer. Sin embargo, estos resultados sugieren todo lo contrario: que los niveles de colesterol en sangre se mantienen altos intencionalmente por los mecanismos de regulación del cuerpo en un intento de compensar el defecto. Una alta concentración dará lugar a un aumento de la tasa de entrega al cerebro, donde es críticamente necesario para mantener la vaina de mielina saludable y para promover la señalización de las neuronas en las sinapsis.
Utilizando la tecnología de resonancia magnética, los investigadores de la UCLA fueron capaces de medir el grado de descomposición de la mielina en regiones específicas del cerebro. Se llevó a cabo sus estudios sobre más de 100 personas entre 55 y 75 años de edad, para los que también determinaron el alelo asociado apoE (2, 3, o 4). Se encontró una tendencia consistente en que apoE-2 tenía la menor cantidad de degradación, y apoE-4 tenía la más, en la región del lóbulo frontal del cerebro. Todas las personas en el estudio eran sanos hasta el momento en relación con la enfermedad de Alzheimer. Estos resultados muestran que la descomposición prematura de la vaina de mielina (probablemente debido a un suministro insuficiente de grasas y colesterol para repararlo) está asociado con apoE-4.
Para resumir, Mi hipótesis es que, para los pacientes de la apoE-4 Alzheimer, defectuoso apoE ha dado lugar a un deterioro de la capacidad para el transporte de grasas y el colesterol de la sangre, a través de los astrocitos, en el líquido cefalorraquídeo. El colesterol sérico arterial asociada es un intento de corregir parcialmente este defecto. Para el resto de los pacientes de Alzheimer (los que no tienen el alelo ApoE-4, sino que también han reducido severamente ácidos grasos en su líquido cefalorraquídeo), tenemos que buscar otra razón por la cual su cadena de suministro de ácidos grasos puede ser roto.
9. Infecciones e inflamación
Para resumir lo que he dicho hasta ahora, la enfermedad de Alzheimer parece ser una consecuencia de la incapacidad de las neuronas para funcionar correctamente, debido a una deficiencia en grasas y colesterol. Un problema es que la composición de las grasas a través del tiempo se pone rancio si no se pueden reponer adecuadamente. Las grasas rancias son vulnerables al ataque por microorganismos tales como bacterias y virus. Amiloide-beta es parte de la solución porque permite a los astrocitos a ser mucho más eficaz en la utilización de glucosa en condiciones anaerobias, que protege las grasas sintetizados internamente y el colesterol de la exposición tóxica de oxígeno, mientras que al mismo tiempo que proporciona la energía necesaria tanto por el astrocito para el proceso de síntesis y por las neuronas vecinas para alimentar sus disparos de señal.
Además de los astrocitos, la microglia en el cerebro también están implicados en la enfermedad de Alzheimer. La microglía promover el crecimiento de las neuronas cuando todo está bien, pero neurona gatillo muerte celular programada en presencia de sustancias tóxicas secretadas por bacterias tales como polisacáridos. La microglía se defensiva secretar citoquinas (señales de comunicación que promueven una respuesta inmune) cuando se exponen a los agentes infecciosos, y estos a su vez dará lugar a la inflamación, otra característica bien conocida asociada con la enfermedad de Alzheimer. La microglia son capaces de controlar si las neuronas deben vivir o morir, y que seguramente basan esta decisión sobre los factores relacionados con el buen funcionamiento del neuronas y si está infectada. Una vez que suficientes neuronas se han programado para la muerte celular, la enfermedad se manifestará como el deterioro cognitivo.
10. La evidencia de que la infección se asocia con la enfermedad de Alzheimer
Hay evidencia sustancial de que el Alzheimer se relaciona con una mayor probabilidad de agentes infecciosos que aparecen en el cerebro. Algunos investigadores creen que los agentes infecciosos son la causa principal de la enfermedad de Alzheimer. Hay una serie de bacterias que residen en el sistema digestivo humano y puede coexistir con nuestras propias células sin ningún daño. Sin embargo, el H. pylori, que es bastante común, ha sido recientemente demostrado ser responsable de úlceras estomacales. Se ha sospechado que el H. Pylori podría estar implicado en la enfermedad de Alzheimer, y, de hecho, un estudio reciente demostró que los pacientes con Alzheimer tenían una concentración significativamente mayor de un anticuerpo contra H. pylori tanto en el líquido cefalorraquídeo y la sangre que los controles no Alzheimer. H. pylori se detectó en el 88% de los pacientes de Alzheimer, pero sólo el 47% de los controles. En un esfuerzo por tratar a los pacientes de Alzheimer, los investigadores administraron una potente combinación de antibióticos, y evaluaron el grado de deterioro mental en los próximos dos años. Para el 85% de los pacientes, la infección se dirige con éxito, y para los pacientes, mejora cognitiva también se detectó después de haber transcurrido dos años. Así que este era un buen ejemplo de la posibilidad de tratar los antibióticos a través de Alzheimer.
C. pneumoniae es una bacteria muy común, que se estima para infectar 40-70% de los adultos. Pero hay una gran diferencia entre una bacteria estar en el torrente sanguíneo y haciendo su camino en el santuario interior del cerebro. Un estudio de muestras post-mortem de varias regiones de los cerebros de pacientes con Alzheimer y los controles no-Alzheimer reveló una estadística notablemente diferente: 17 de los 19 cerebros de Alzheimer dado positivo para la bacteria, mientras que sólo 1 de los 19 cerebros del grupo de control dado positivo.
Muchos otros agentes infecciosos, tanto los virus y bacterias, se han encontrado para ser asociado con la enfermedad de Alzheimer, incluyendo el virus del herpes simple, picornavirus, virus de la enfermedad de Borna, y la espiroqueta. Una de las propuestas fue que un determinado bacteriófago – un virus que infecta a la bacteria C. pneumoniae – podría ser responsable de la enfermedad de Alzheimer. Los autores argumentaron que los fagos podrían hacer su camino en la mitocondria de la célula huésped y posteriormente iniciar la enfermedad de Alzheimer.
11. Dieta cetogénica como tratamiento para la enfermedad de Alzheimer
Uno de los nuevos modelos de tratamientos prometedores para la enfermedad de Alzheimer es tener el interruptor paciente a una grasa extremadamente alta, la dieta baja en carbohidratos, una dieta llamada “cetogénica”. El nombre proviene del hecho de que el metabolismo de las grasas de la dieta produce “cuerpos cetónicos” como un subproducto, que son un recurso muy útil para el metabolismo en el cerebro. Cada vez es más claro que el metabolismo de la glucosa defectuosa en el cerebro (la llamada “diabetes tipo 3”) es una característica temprana de la enfermedad de Alzheimer. Los cuerpos cetónicos, si entran en el astrocito directamente o se producen en el propio astrocito por descomposición de las grasas, pueden ser entregados a las neuronas adyacentes, como se muestra en la figura adjunta. 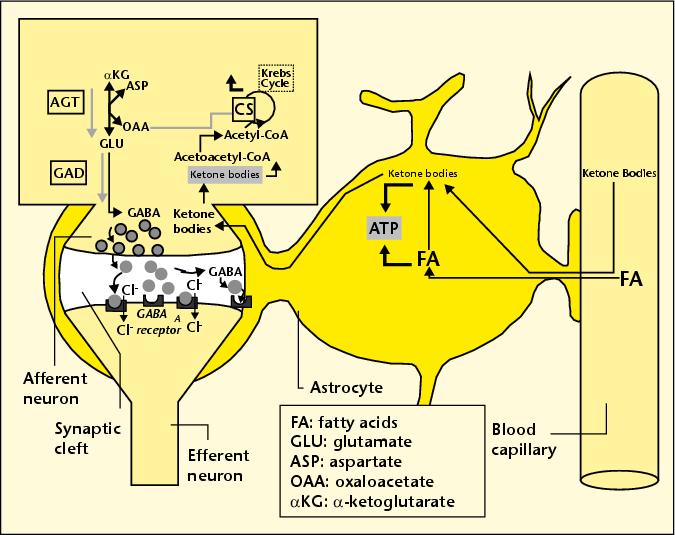 Estas neuronas pueden utilizar los cuerpos cetónicos, tanto como fuente de energía (en sustitución y por lo tanto el alivio de glucosa) y como un precursor de GABA, un neurotransmisor fundamental que está muy extendida en el cerebro.
Estas neuronas pueden utilizar los cuerpos cetónicos, tanto como fuente de energía (en sustitución y por lo tanto el alivio de glucosa) y como un precursor de GABA, un neurotransmisor fundamental que está muy extendida en el cerebro.
La evidencia de que una dieta cetogénica podría ayudar a la enfermedad de Alzheimer se encontró por primera vez a través de investigación realizado en ratones que habían sido criados para ser propensos a la enfermedad de Alzheimer. Los investigadores encontraron que la cognición de los ratones mejoró cuando fueron tratados con una dieta baja en carbohidratos de alto contenido de grasa, y también que se redujo la cantidad de beta-amiloide en el cerebro. Este último efecto se anticipa basado en la premisa de que el amiloide-beta promueve la plena utilización de la glucosa en condiciones anaerobias, como ya comenté anteriormente. Al tener cuerpos cetónicos como una fuente adicional de combustible, se reduce la dependencia de la glucosa. Sin embargo, otro efecto que puede ser más importante que esto es la disponibilidad de grasas de alta calidad para mejorar la condición de la vaina de mielina.
Esta idea es apoyada por otros experimentos realizados en los pacientes de Alzheimer humanos. Un estudio realizado en 2004 y controlado con placebo del efecto del enriquecimiento de grasa de la dieta en la enfermedad de Alzheimer es especialmente informativo, ya que reveló una diferencia significativa en la eficacia de la grasa de enriquecimiento para los sujetos que no tienen el alelo ApoE-4 en comparación con las Quién lo hizo. El grupo de prueba experimental se les dio una bebida suplementario que contiene triglicéridos de cadena media emulsionados, que se encuentran en alta concentración en aceite de coco. Los sujetos sin el alelo ApoE-4 mostraron una mejoría significativa en la puntuación en una prueba estándar para la enfermedad de Alzheimer, mientras que aquellos con el alelo ApoE-4 no lo hicieron. Este es un fuerte indicador de que el beneficio puede tener que ver con un aumento en la absorción por el astrocito de estas grasas de alta calidad,
12. Tratamiento NADH: el papel crucial de los antioxidantes
Uno de los pocos tratamientos prometedores para la enfermedad de Alzheimer es la coenzima NADH (dinucleótido de nicotinamida adenina). En un estudio controlado con placebo, los sujetos con Alzheimer dan NADH durante seis meses mostraron significativamente mejores actuaciones en la fluidez verbal, la capacidad de construcción visual y verbal, razonamiento abstracto que los sujetos de control recibieron un placebo.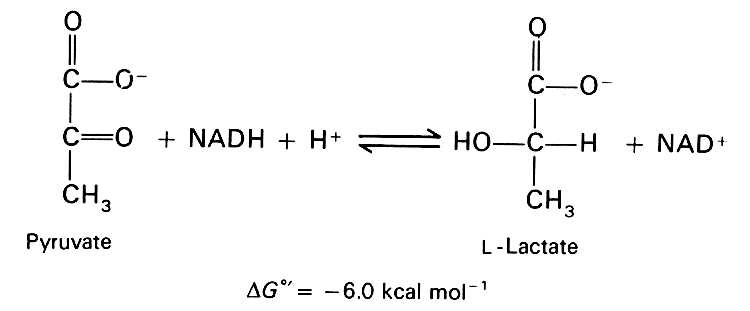
¿Por qué NADH ser eficaz? En el proceso de la conversión de piruvato a lactato, lactato deshidrogenasa consume oxígeno mediante la oxidación de NADH a NAD +, como se ilustra en la figura adjunta. Por lo tanto, si se aumenta la biodisponibilidad de NADH, es lógico pensar que el astrocito tendría una mayor capacidad para convertir el piruvato en lactato, el paso crítico en la ruta metabólica anaeróbica que se ve reforzada por la beta-amiloide. El proceso, mediante la absorción de oxígeno tóxico, reduciría el daño a los lípidos debido a la exposición al oxígeno, y que también proporcionan lactato como fuente de energía para las neuronas.
13. El exceso de exposición al oxígeno y el deterioro cognitivo
Se ha observado que algunas personas de edad avanzada sufren deterioro cognitivo temporalmente, a veces permanente después de una operación larga. Investigadores de la Universidad del Sur de Florida y la Universidad de Vanderbilt sospecha que esto podría ser debido a una excesiva exposición al oxígeno. Típicamente, durante una operación, la gente a menudo se administran altas dosis de oxígeno, incluso tanto como 100% de oxígeno. Los investigadores llevaron a cabo un experimento en ratones adultos jóvenes, que habían sido alterados genéticamente predispuestos a ser hacia la enfermedad de Alzheimer, pero aún no habían sufrido deterioro cognitivo. Ellos sin embargo ya tienen depósitos de beta-amiloide en sus cerebros. Los ratones re-ingeniería, así como un grupo de control que no tienen el gen de susceptibilidad de Alzheimer, fueron expuestos a 100 por ciento de oxígeno por un período de tres horas, tres veces a lo largo de varios meses, la simulación de operaciones repetidas. Ellos encontraron que los ratones pre-dispuesto de Alzheimer sufrieron deterioro cognitivo significativo después de la exposición al oxígeno, a diferencia de los ratones de control.
Esta es una fuerte indicación de que la exposición excesiva de oxígeno durante las operaciones está causando daño oxidativo en el cerebro de Alzheimer. Teniendo en cuenta los argumentos que he presentado anteriormente, este resultado tiene mucho sentido. El cerebro, mediante la conversión a metabolismo anaeróbico para la generación de energía (con ayuda de amiloide-beta) está intentando su mejor para evitar la exposición de los ácidos grasos y colesterol al daño oxidativo. Sin embargo, una concentración extremadamente alta de oxígeno en la sangre hace que sea muy difícil la protección de las grasas y colesterol durante el transporte a través de la sangre, y probablemente también provoca un aumento inevitable de la absorción de oxígeno y por lo tanto la exposición dentro del propio cerebro.
14. Las grasas son una opción saludable!
Se podría prácticamente tienen que ser tan aislado como un aborigen australiano no haber absorbido el mensaje de que las grasas dietéticas, particularmente grasas saturadas, no son saludables. Estoy muy seguro de que este mensaje es falso, pero es casi imposible cambiar el rumbo de opinión debido a su presencia generalizada. La mayoría de las personas no se preguntan por qué las grasas son malas; asumen que los investigadores deben haber hecho los deberes, y confían en el resultado.
Decir que la situación actual en relación con las grasas dietéticas es confuso sería una subestimación. Se nos ha dicho en repetidas ocasiones para mantener la ingesta total de grasa hacia abajo para, idealmente, el 20% de las calorías totales. Esto es difícil de lograr, y creo que es consejo equivocado. En contradicción directa con este objetivo “bajo en grasa”, se nos anima a consumir tanto como sea posible de los tipos “buenos” de las grasas. Afortunadamente, el mensaje es finalmente convertirse en ampliamente aceptada que los omega-3 grasas son saludables y que las grasas trans son extremadamente insalubres. DHA (ácido docosahexaenoico) es una grasa omega-3 que se encuentra en grandes cantidades en el cerebro sano. En la dieta, está disponible principalmente de peces de agua fría, pero los huevos y productos lácteos también son buenas fuentes. Las grasas trans se generan por un proceso de alta temperatura que hidroliza las grasas poliinsaturadas en una configuración más estable, lo que aumenta su vida útil, sino que los hace tan poco natural que casi ya no se puede llamar un alimento. Las grasas trans son extremadamente perjudicial tanto para el corazón y la salud del cerebro. Un alto consumo de grasas trans ha sido recientemente demostrado que aumenta el riesgo de la enfermedad de Alzheimer. Las grasas trans son especialmente frecuentes en los alimentos altamente procesados - en particular cuando las grasas se convierten en una forma de polvo.
Se nos dice que evitar las grasas saturadas, principalmente debido a que han aparecido, a partir de la evidencia empírica, a ser más propensos a elevar los niveles de LDL que las grasas no saturadas. Sin embargo, estas grasas son menos susceptibles a la oxidación, y esto puede ser por eso que se muestran en LDL – porque son de mayor calidad y, por tanto, preferentemente deben ser entregados a los tejidos para papeles funcionales en lugar de como combustible (es decir, ácidos grasos libres). El aceite de coco, una grasa saturada, se ha demostrado que beneficiar a los pacientes de Alzheimer. Y lácteos altos en grasa (también altamente saturado) se ha demostrado que es beneficioso tanto para la fertilidad en las mujeres y, notablemente, a la enfermedad cardíaca.
A pesar de la creencia generalizada de que las grasas (grasas saturadas) en particular no son saludables, un artículo que apareció en la revista American Journal of Clinical Nutrition en 2004 afirma que, para un grupo de mujeres post-menopáusicas, un alto contenido en grasas, alta saturado dieta -fat ofrece mejor protección contra la enfermedad de la arteria coronaria que una baja en grasas (25% de calorías de grasas) dieta. Los sujetos del estudio fueron mujeres obesas con enfermedad arterial coronaria. La mayoría de ellos tenía la presión arterial alta, y muchos tenían diabetes. Se adaptan al perfil de síndrome metabólico que he argumentado anteriormente es una consecuencia directa de una dieta rica en hidratos de carbono de bajo contenido graso prolongado. Me complace ver que mi hipótesis de que un aumento en la ingesta de grasas podría disminuir el riesgo de enfermedades del corazón ha sido verificado por un estudio cuidadosamente controlado.
Otra investigación en los que se muestran las grasas que puedan proteger contra enfermedades del corazón se acaba de terminar. Se trataba de un estudio a largo plazo de un gran número de suecos los hombres. Los autores observaron bajos vs lácteos ricos en grasa, así como el consumo de frutas y verduras, carnes, cereales, etc. El único resultado estadísticamente significativo que produjo la protección contra las enfermedades del corazón era una combinación de lácteos ricos en grasa y muchas frutas y vegetales. Las frutas y verduras con lácteos bajos en grasa no ofrecían protección.
Sospecho que uno de los nutrientes críticos las frutas y verduras proporcionan es antioxidantes que ayudan a prolongar la vida de las grasas. Otras excelentes fuentes de antioxidantes son las frutas de colores vivos como las bayas y los tomates, el café, el té verde y chocolate negro, y varias especias, muy especialmente la canela y la cúrcuma (un ingrediente importante de curry). Estos deben ser consumidos en abundancia junto con las grasas para obtener resultados óptimos.
Las grasas poliinsaturadas como el aceite de maíz y aceite de canola son saludables para el cerebro, precisamente porque son insaturados. Hay dos problemas principales: (1) que tienen un punto de fusión bajo, lo que significa que, si se utilizan para freír que se convertirán en grasas trans, que son extremadamente poco saludable, y (2) que son mucho más susceptibles de convertirse rancio (oxidado) a temperatura ambiente que las grasas saturadas, es decir, tienen una vida útil más corta.
Los investigadores llevaron a cabo recientemente en Alemania un ingenioso experimento diseñado para determinar cómo el grado de frescura de las grasas poliinsaturadas afecta el metabolismo de las grasas en ratas hembras lactantes. Se dividieron las ratas hembras en dos grupos, y la única diferencia entre el grupo de prueba y los controles fue que el grupo de prueba se le dio grasas que se habían dejado en un lugar relativamente caliente durante 25 días, lo que causó un considerable daño oxidativo, mientras que los controles eran grasas frescas alimentados lugar. Inusual dieta de las ratas se inició el día en que dieron a luz a una camada. Los investigadores examinaron las glándulas mamarias y la leche producida por los dos grupos de las diferencias aparentes. Encontraron que la leche del grupo de prueba se redujo notablemente en la cantidad de grasa que contenía, y sus glándulas mamarias correspondientemente tomaron menos grasas en el suministro de sangre. Uno podría suponer que los mecanismos metabólicos de las ratas fueron capaces de detectar el daño oxidativo a las grasas, y por lo tanto las rechazaron, prefiriendo en lugar de hacerlo sin arriesgarse a las consecuencias de la alimentación de sus crías grasas oxidadas. En consecuencia, los cachorros del grupo de prueba ganaron significativamente menos peso que los cachorros del grupo de control.
Artículos en caja como galletas y galletas que contienen procesan las grasas poliinsaturadas son manipuladas con antioxidantes e incluso antibióticos para protegerlos se echen a perder. Una vez que se consumen, sin embargo, todavía tienen que ser protegidos de que se pongan rancios. Leyes bioquímicas funcionan de la misma manera ya sea dentro o fuera del cuerpo. Hay un montón de bacterias en todo el cuerpo que estar muy dispuestos a asumir mantenimiento de la casa en grasas rancias. El cuerpo ha ideado todo tipo de estrategias para proteger de la oxidación de grasas (se vuelva rancio) y del ataque de bacterias. Sin embargo, su tarea se hace mucho más fácil para saturada en lugar de grasas saturadas y las grasas frescas en lugar de rancios.
Si dejamos de tratar de sobrevivir con el menor número posible de grasas en la dieta, entonces no tenemos que ser tan preocupado por conseguir los tipos “correctas” de las grasas. Si el cuerpo se suministra con un exceso de grasas, puede escoger y elegir para encontrar la grasa perfecta para que coincida con cada necesidad particular; el exceso de grasas o defectuosos solo pueden ser utilizados como combustible, donde no es muy importante, que la grasa es, con tal de que se puede dividir para liberar energía.
15. Resumen y conclusión
Este es un momento emocionante para la investigación del Alzheimer, como los nuevos y sorprendentes descubrimientos están saliendo a un ritmo rápido, y hay más pruebas de que apoye la idea de que el Alzheimer es una enfermedad de deficiencia nutricional. Es una indicación de cuánto se ha avanzado en los últimos años señalar que el 42% de las referencias en este ensayo fueron publicados en 2008 o 2009. Una nueva teoría popular es que el Alzheimer puede crecer fuera de un deterioro de la capacidad para metabolizar la glucosa en el cerebro. El término “diabetes tipo 3” se ha acuñado para describir este defecto, que a menudo aparece mucho tiempo antes de que los síntomas de la enfermedad de Alzheimer. Un cambio de aeróbico a anaeróbico metabolismo de la glucosa en el cerebro parece ser un presagio de la enfermedad de Alzheimer más tarde en la vida, pero argumento que la razón de este cambio es tanto para proporcionar un ingrediente básico (piruvato) de la que para sintetizar ácidos grasos, mientras que al mismo tiempo los protege de la oxidación potencialmente perjudicial. El alelo ApoE-4, que se asocia con un mayor riesgo para la enfermedad de Alzheimer, implica claramente defectos en el transporte de grasa y colesterol, y la notable reducción de 6 veces en la cantidad de ácidos grasos presentes en el líquido cefalorraquídeo de los pacientes de Alzheimer habla en voz alta el mensaje de que la insuficiencia de grasa es una parte clave de la imagen. La observación de que la mielina se degrada en los lóbulos frontales de los cerebros de las personas que poseen el alelo apoE-4 más corrobora la teoría de que el mecanismo de reparación de la mielina es defectuoso. Los cuales está asociado con un mayor riesgo para la enfermedad de Alzheimer, implica claramente defectos en el transporte de grasa y colesterol, y la notable reducción de 6 veces en la cantidad de ácidos grasos presentes en el líquido cefalorraquídeo de los pacientes de Alzheimer habla en voz alta el mensaje de que la insuficiencia de grasa es una parte clave de la imagen. La observación de que la mielina se degrada en los lóbulos frontales de los cerebros de las personas que poseen el alelo apoE-4 más corrobora la teoría de que el mecanismo de reparación de la mielina es defectuoso. los cuales está asociado con un mayor riesgo para la enfermedad de Alzheimer, implica claramente defectos en el transporte de grasa y colesterol, y la notable reducción de 6 veces en la cantidad de ácidos grasos presentes en el líquido cefalorraquídeo de los pacientes de Alzheimer habla en voz alta el mensaje de que la insuficiencia de grasa es una parte clave de la imagen. La observación de que la mielina se degrada en los lóbulos frontales de los cerebros de las personas que poseen el alelo apoE-4 más corrobora la teoría de que el mecanismo de reparación de la mielina es defectuoso.
El colesterol, obviamente, juega un papel vital en la función cerebral. Un enorme 25% del colesterol total en el cuerpo se encuentra en el cerebro, y está presente en abundancia tanto en las sinapsis y en la vaina de mielina. El colesterol en ambos lugares se ha demostrado que desempeñan un papel absolutamente esencial en el transporte de la señal y en el crecimiento y la reparación.
Teniendo en cuenta el fuerte papel positivo desempeñado por el colesterol, sólo se puede suponer que las estatinas podrían aumentar el riesgo de desarrollar Alzheimer. Sin embargo, la industria de estatina ha tenido mucho éxito hasta el momento en ocultar este hecho doloroso. Han conseguido que gran parte de la observación de que los niveles altos de colesterol mucho más temprano en la vida se asocia con un mayor riesgo para la enfermedad de Alzheimer treinta años más tarde. Sin embargo, ellos ofrecen ni un solo estudio, ni siquiera un estudio retrospectivo, para respaldar cualquier afirmación de que la reducción activa de colesterol a través de la terapia con estatinas podría mejorar la situación de estas personas. De hecho, más deplorable es la evidencia de uso de estatinas que responder a la pregunta era “disponible” para los investigadores que realizaron el estudio seminal.
Beatrice Golomb es un doctorado MD quien encabeza el grupo de estudio de UCSD estatinas, un equipo de investigación que están investigando activamente la relación beneficio-riesgo de los medicamentos con estatinas. Ella es cada vez más convencido de que las estatinas no deben ser recomendados para las personas mayores: que en su caso los riesgos superan claramente los beneficios. Ella hace un caso fuerte para esta posición en un artículo en línea disponibles aquí. La sección sobre la enfermedad de Alzheimer es particularmente convincente, y señala las dificultades en confiar en los estudios previos realizados por la industria de estatina, donde a menudo los que tienen problemas de memoria como los efectos secundarios de los medicamentos con estatinas se excluyeron del estudio, por lo que los resultados terminan de manera inapropiada sesgada a favor de las estatinas. En resumen, ella escribió: “Se debe enfatizar que la evidencia ensayo aleatorio, hasta la fecha, de manera uniforme fallado en demostrar los beneficios cognitivos de las estatinas y ha apoyado ningún efecto o daño franco y significativo para la función cognitiva”.
Además de negarse a tomar la terapia con estatinas, otra forma en que un individuo puede mejorar sus probabilidades contra el Alzheimer es consumir un montón de grasas de la dieta. Parece extraño para cambiar repentinamente de una dieta “saludable” bajo en grasa a una dieta cetogénica extremadamente alta en grasas, una vez que se hace un diagnóstico de la enfermedad de Alzheimer. Una dieta cetogénica consiste, idealmente, de 88% de grasa, 10% de proteína, y 2% de hidratos de carbono. Es decir, es absurdamente alto contenido de grasa. Parece mucho más razonable para aspirar a algo así como el 50% de grasa, 30% de proteínas y 20% de hidratos de carbono, con el fin de defender proactivamente contra el Alzheimer.
Le recomiendo un libro reciente escrito por el neurocirujano pediátrico, Larry McCleary, MD, llamado El Programa de Brain Trust. Este libro ofrece una gran cantidad de información fascinante sobre el cerebro, así como recomendaciones específicas para las formas de mejorar la función cognitiva y de prevención de la enfermedad de Alzheimer más tarde. Más significativamente, recomienda una dieta que es alta en grasas y colesterol en animales, incluyendo una abundancia de pescado, marisco, carne y huevos. También recomienda el coco, almendras, aguacate y queso, todos los alimentos que contienen una cantidad significativa de grasa, fomentando al mismo tiempo evitar la “carbohidratos vacíos”. Su conocimiento sobre este tema surgió de su interés en ayudar a sus jóvenes pacientes se curan más rápidamente después de trauma cerebral.
Nuestra nación está preparando para un ataque de la enfermedad de Alzheimer, en un momento en que los baby boomers se están acercando a la jubilación, y nuestro sistema de salud ya está en una crisis de aumento de los costos y la disminución de los fondos. No podemos pagar el alto costo del cuidado de la creciente población de pacientes de Alzheimer que nuestras prácticas actuales de la dieta baja en grasa y cada vez más amplio uso de estatinas están promoviendo.
Apéndice En este apéndice, que incluye el resumen completo de los dos documentos que son relevantes para la teoría presentada aquí. El primero es el extracto de la referencia en, que es la referencia aquí [véase la sección sobre las estatinas anteriormente para contexto]:
Resumen “epidemiológicos y ensayos clínicos evidencia sobre un papel preventivo de las estatinas en la enfermedad de Alzheimer:”
“Este artículo revisa datos de ensayos clínicos y epidemiológicos sobre si el uso de estatinas reduce el riesgo de enfermedad de Alzheimer (EA). La información disponible ha llegado en tres oleadas. Los informes de observaciones iniciales, la mayoría de la sección transversal sugirieron que las estatinas podrían prevenir la demencia. A continuación, dos grandes ensayos clínicos con cognitiva complemento de los estudios no mostraron ningún beneficio y tampoco lo hicieron la tercera ola, de nuevo con los estudios de observación. Estos últimos eran principalmente longitudinal, y fueron críticos de los primeros estudios para no abordar adecuadamente confusión por indicación (es decir, las estatinas que los pacientes con demencia se les niega). Más recientemente, los nuevos datos del Estudio Canadiense de Salud y Envejecimiento han producido un resultado mixto. Si bien las consideraciones metodológicas son claramente importantes para entender por qué los informes son tan variables, también puede haber mérito en la diferenciación entre las estatinas, sobre la base de sus presuntos – y variables – mecanismos de acción en la prevención de la demencia, antes de concluir que los informes iniciales son totalmente artefactual. Aún así, los primeros informes parecen haber sobreestimado el alcance de la protección, de modo que a menos que haya efectos importantes alcanzables con estatinas específicos, parece poco probable que un más que un modesto papel de las estatinas en la prevención de la EA. El segundo extracto se toma de la referencia, en la “hipótesis alternativa” que el amiloide-beta es protectora en lugar de perjudicial para la enfermedad de Alzheimer, es decir, que es una “respuesta protectora a insulto neuronal:”
Abstracta, “Beta-amiloide en la enfermedad de Alzheimer: la hipótesis nula en comparación con las hipótesis alternativas:”
“Durante casi 20 años, el enfoque principal para los investigadores que estudian la enfermedad de Alzheimer se ha centrado en la beta-amiloide, de tal manera que la hipótesis de la cascada amiloide se ha convertido en la‘hipótesis nula’. De hecho, la beta-amiloide es, por la definición actual de la enfermedad , un reproductor de obligado en la fisiopatología, es tóxico para las neuronas in vitro, y, quizás lo más convincente, se incrementa en todas las influencias genéticas humanas sobre la enfermedad. Por lo tanto, la orientación beta-amiloide es el foco de interés básico y terapéutico considerable. Sin embargo, un grupo cada vez más notoria de investigadores están llegando a una “hipótesis alternativa”, afirmando que la beta-amiloide, aunque ciertamente implicado en la enfermedad, no es un suceso iniciador sino que es secundaria a otros eventos patogénicos. Además, y quizás lo más contrario al pensamiento actual, la hipótesis alternativa propone que el papel de la beta-amiloide no es como un presagio de la muerte, sino más bien una respuesta protectora al insulto neuronal. Para determinar qué hipótesis se relaciona mejor con la enfermedad Alzheimer requiere una visión más amplia de la patogénesis de la enfermedad y se discute en el presente documento“.
Recent Comments